Il "fast-track" è un programma di gestione e di cura intensivo applicabile a tutte le branche chirurgiche che prevede un impegno multidisciplinare ed un coinvolgimento del paziente tenendo conto del suo "contesto sociale" al fine di ottenere risultati rapidi e soddisfacenti.
Tale impostazione fu introdotta negli anni ‘90 da H. Kehlet, chirurgo danese che applicò inizialmente i criteri del protocollo alla chirurgia addominale per ridurre le complicanze ed ottimizzare i risultati clinici. Successivamente generò protocolli "fast-track" da applicare a diverse specialità chirurgiche, nonché anestesiologiche e mediche.
Nella chirurgia ortopedica le applicazioni più consolidate di tali principi riguardano soprattutto la protesica di ginocchio, recentemente si sono estese alla chirurgia protesica dell’anca. Nei centri in cui la pratica è consolidata si è da tempo dimostrata l’importanza dell’approccio multidisciplinare come cardine della metodologia; a fianco del chirurgo ortopedico diventa fondamentale il coinvolgimento dell’anestesista, dell’internista, del fisiatra, del fisioterapista, del personale infermieristico e tecnico e, talora, dello psicologo.
Principali benefici del "Fast Track"
- riduzione della degenza ospedaliera;
- maggiore coinvolgimento del paziente nel percorso terapeutico;
- minori complicazioni perioperatorie;
- riduzione delle infezioni ospedaliere;
- minore necessità di trasfusioni di sangue;
- minori costi sociali (per ridotta ospedalizzazione, ripresa funzionale più rapida).
Coinvolgimento del paziente
Gli obiettivi del protocollo “fast-track” si possono ottenere solo se il paziente assume un ruolo attivo nel percorso assistenziale ed è pertanto fondamentale il coinvolgimento (suo e dei familiari) da parte dei sanitari, mediante informazioni dettagliate. Al tempo stesso è richiesto impegno al paziente; in prima istanza può essere previsto un evento informativo specifico riguardo al percorso clinico-assistenziale proposto (modalità di ricovero, degenza, gesto chirurgico e percorso riabilitativo conseguente). Il paziente deve partecipare ad esso e deve dimostrare averne tratto profitto.
Ottimizzazione delle condizioni cliniche prima del ricovero
Per poter realizzare un approccio “fast-track” è cruciale ottimizzare nel periodo precedente al ricovero ospedaliero le condizioni generali del paziente. È anzitutto opportuno selezionare il paziente idoneo e controllare i fattori di rischio che possono influire sulla durata dell'ospedalizzazione e, soprattutto, sulle complicazioni dell'intervento chirurgico. In particolare alcuni fattori di frequente riscontro possono essere migliorati prima dell'intervento, anche con un approccio multidisciplinare, ad esempio:
- fumo e consumo di alcolici: in uno studio danese su oltre 3000 protesi di anca e ginocchio sottoposte a protocollo “fast-track” si è evidenziato un incremento dell'incidenza di riammissione in ospedale per complicazioni nei pazienti fumatori rispetto ai non-fumatori;
- ansia e depressione prima dell'intervento: è dimostrato che disturbi emotivi/psicologici pre-operatori condizionano il risultato dell'intervento chirurgico. A tale riguardo si è rivelata cruciale l’influenza del dolore cronico/compromissione qualità di vita e lo stato emotivo conseguente. I pazienti che riferiscono dolore cronico di marcata intensità possono trarre notevole beneficio da un approccio psicologico preliminare, così come da un trattamento antalgico prima dell'intervento chirurgico stesso;
- malnutrizione/obesità: sono fattori correlati a maggiore incidenza di complicazioni (infezione, riabilitazione più complessa, ospedalizzazione prolungata, peggiore guarigione dei tessuti, mortalità perioperatoria);
- anemia pre-operatoria: è più frequente di quanto si pensi. È direttamente correlata ad ospedalizzazione prolungata e, ovviamente, a maggiore necessità di trasfusioni dopo l’intervento chirurgico.
Ricovero ospedaliero e intervento chirurgico
Si procede quindi al ricovero ospedaliero, affrontando il cosiddetto periodo peri-operatorio. L'intervento viene eseguito il giorno stesso. Viene eseguita anestesia periferica per consentire una più rapida ripresa della funzione.
La procedura chirurgica non necessariamente differisce da quella standard; il requisito fondamentale è comunque il rispetto per quanto tecnicamente possibile dei tessuti molli (muscoli e tendini) ed il risparmio del tessuto osseo. Per facilitare la riabilitazione, a discrezione del chirurgo, può essere da privilegiare nella protesica d’anca un accesso chirurgico mini-invasivo (approccio anteriore all’articolazione coxo-femorale). Tale accorgimento di tecnica, evitando di distaccare strutture muscolari e riducendo l’impatto sui tessuti molli, può risultare funzionale al percorso “fast-track” in quanto si associa a minore dolore post-operatorio, minore necessità di trasfusioni ematiche per minore sanguinamento e migliore propriocettività articolare.
È importante il controllo del sanguinamento durante e dopo l’intervento chirurgico, in modo da ridurre al minimo la necessità di trasfusioni di sangue o i disagi da anemizzazione durante la degenza. Vengono a tal fine utilizzate terapie farmacologiche di uso ormai consolidato (acido tranexanico) nella chirurgia specifica.
Si cerca se possibile di evitare l’impiego di drenaggio dal sito chirurgico, così come di catetere vescicale o calze elastiche, in modo da rendere più agevole la fisioterapia precoce.
Per la medesima finalità viene privilegiata una terapia farmacologica per bocca per il controllo del dolore, in modo da ridurre l’impiego di cateteri venosi periferici.
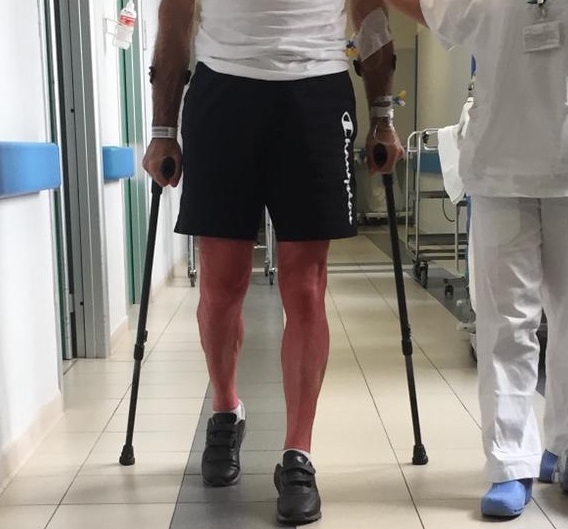
Ripresa funzionale nel post-operatorio
Il giorno stesso dell’intervento, non appena si riprende la sensibilità agli arti inferiori dopo l’anestesia periferica, si iniziano esercizi di contrazione muscolare dei glutei, del quadricipite e di mobilizzazione della caviglia e del ginocchio. Quindi si procede gradualmente alla posizione seduta ed alla discesa dal letto; se le condizioni generali lo consentono si procede a piccoli spostamenti con deambulatore. Dal giorno successivo (prima giornata post-operatoria) il paziente viene assistito 2 volte al giorno dai fisioterapisti, vengono eseguiti esercizi al letto (esempio ponte bipodalico, mobilizzazione attiva e passiva dell’anca e del ginocchio), deambulazione per brevi tratti con incremento graduale ed utilizzo di 2 stampelle, in modo da ottenere autonomia negli spostamenti in camera/bagno ed in reparto.
In seconda giornata si incrementa l’autonomia funzionale (deambulazione in corridoio per tratti maggiori) e, se le prime tappe sono rispettate, si procede all’esecuzione delle scale.
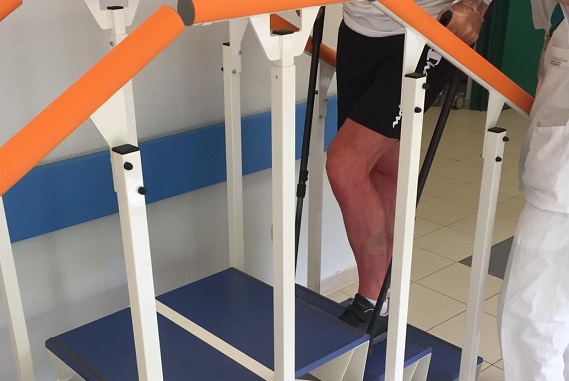
In terza giornata viene prevista la dimissione, con l’obiettivo funzionale di una ripresa che consenta l’autonomia nelle attività di base della vita quotidiana, nella deambulazione con stampelle e con carico pressoché completo o parziale per 20-30 giorni a seconda della confidenza riscontrata dal paziente e della qualità ossea riscontrata durante la procedura chirurgica.
La fisioterapia deve comunque proseguire dopo la dimissione; vengono rilasciate le istruzioni relative, le indicazioni sulla terapia farmacologica e le medicazioni del caso, si prevede una rivalutazione ambulatoriale a 30-40 giorni di distanza.
Autore: Dr. Dante Dallari, direttore della struttura complessa Chirurgia Ortopedica Ricostruttiva Tecniche Innovative - BTM, Istituto Ortopedico Rizzoli.
Scheda informativa revisionata il: 13 giugno 2019
